Роды после ЭКО
Врач может рекомендовать естественные роды в случае неосложненной беременности. Нередки случаи, когда в целом женщина здорова (а причиной ЭКО стал мужской фактор или непроходимость маточных труб), в этой ситуации высока вероятность, что роды можно вести естественным путем.
Однако нужно отметить, что, учитывая более высокий средний возраст пациенток после ЭКО, наличие сопутствующих заболеваний, невынашивание беременности в анамнезе, длительное бесплодие, неоднократные попытки ЭКО, многоплодную беременность в результате ЭКО, родоразрешение, в основном, проводят путем операции кесарева сечения в плановом порядке. Следует отдать предпочтение клинике, специалисты которой имеют опыт наблюдения и родоразрешения пациенток после процедуры ЭКО.
Трубное бесплодие: что это такое и почему развивается
Трубное бесплодие – состояние, при котором женщина не способна самостоятельно зачать ребенка из-за непроходимости фаллопиевых (маточных) труб.
Возможна ли беременность без труб? Чтобы ответить на этот вопрос, нужно рассмотреть их строение и физиологическое назначение.
Фаллопиевы трубы – орган, расположенный в области малого таза и выполняющий важную функцию в процессе зачатия: его внутренние ворсинки захватывают вышедшие при овуляции из яичника яйцеклетки. Именно здесь они оплодотворяются сперматозоидами. В дальнейшем яйцеклетка направляется по фаллопиевым трубам в полость матки, где происходит ее закрепление.
Есть истории из жизни о беременности без труб, но это единичные и далеко не успешные случаи.
Непроходимость этого парного органа возникает при появлении в его просвете рубцов, спаек или жидкости, которые препятствуют попаданию яйцеклетки в матку, а также в результате его деформации или перегиба из-за наличия спаек в брюшной полости и области малого таза.
Патология связана с такими причинами, как:
- оперативные прерывания беременности;
- инфекции, передающиеся половым путем (особую опасность представляют гонорея и хламидиоз, провоцирующие воспаления фаллопиевых труб);
- гинекологические оперативные вмешательства в анамнезе;
- гормональный дисбаланс;
- гинекологические заболевания (миома матки, эндометриоз, фибромиома).
В некоторых случаях проводят операцию по удалению маточных труб. Такое оперативное вмешательство называют сальпингэктомией или тубэктомией. Оно проводится при патологических изменениях одной или обеих маточных труб, вызванных:
- Внематочной беременностью, сопровождающейся внутренними кровоизлияниями. (внематочная беременность без удаления трубы может возникнуть при необильном кровотечении, если место крепления эмбриона находится близко к выходу из этого органа.)
- Скоплением большого количества крови или гнойного экссудата в их просвете.
- Образованием кист большого размера или грубых спаек, которые невозможно удалить.
- Злокачественными новообразованиями матки или ее придатков.
Случаи беременности после удаления труб единичны за всю историю медицины, и лишь один из них завершился успешным рождением ребенка.
Женщинам, которым был поставлен диагноз «трубное бесплодие», на помощь приходят современные вспомогательные репродуктивные технологии. Беременность без труб возможна благодаря методу экстракорпорального оплодотворения (ЭКО), при котором яйцеклетка оплодотворяется «in vitro», то есть в пробирке, а затем переносится искусственным путем в матку женщины. Такой способ эффективен даже в том случае, если удалены сразу обе трубы, но остался хотя бы один яичник.
Впервые метод ЭКО был испробован в 1978 году, британскими учеными. 25 июля 1978 года появилась на свет «девочка из пробирки» Луиза Браун, которая в 2004 году родила ребенка, зачатого естественным путем. С тех пор искусственный метод оплодотворения широко применяется в случаях женского или мужского бесплодия. Успех ЭКО без маточных труб с первой попытки составляет 35-40%. Результат напрямую зависит от возраста пациентки: чем она моложе, тем больше шансов.
Беременность транссексуалов – рискованно, опасно, но в будущем возможно
Вся эта схема будет сопровождаться большим количеством трудностей, которые значительно снизят вероятность положительного исхода беременности:
- Высокий риск отторжения матки. Но одна пересадка пока не может гарантировать, что орган приживется.
- Сложность подбора дозы гормонов. Современные гормональные препараты часто вызывают побочные эффекты, спровоцированные их передозировкой или недостатком дозы. При беременности такая ситуация может стать катастрофой.
- Побочные эффекты других применяемых лекарств. Пересадка матки и создание нужного гормонального фона будут сопровождаться приемом большого количества препаратов. Лекарства, применяемые для этой цели, могут быть небезопасны для плода.
- Высокие затраты. Стоить такая операция будет очень дорого, поэтому окажется не по карману большинству людей. Причём гарантии, что за огромную сумму беременность окажется успешной, дать невозможно.
- Осложнения, возникшие после вынашивания. Пересаженная матка может не выдержать нагрузки и отторгнуться. Возможны серьезный гормональный сбой и нарушение работы внутренних органов.
Важные моменты для любой беременности
Очень важным исследованием при беременности является пренатальный скрининг, который позволяет исключить генетическую патологию эмбриона на ранних сроках беременности. Хотя риск возникновения осложнений при беременности с возрастом увеличивается, сейчас скрининг рекомендуется проходить всем беременных женщинам вне зависимости от возраста. Первый раз он проводится на сроке 9-13 недель беременности и представляет из себя комплекс исследований, включающий УЗИ плода, а также анализ крови на определение специальных маркеров, по которым можно предположить наличие хромосомной аномалии (свободной b-субъединицы ХГЧ, PAPP-A, эстриола). Второй скрининг проводится на сроке 16-22 недель беременности, он включает в себя более подробное ультразвуковое исследование плода с оценкой мозговых структур, лица, глазных яблок, легких, сердца, желудочно-кишечного тракта, мочеполовой системы. Дополнительно проводятся анализы крови на ХГЧ, эстриол и альфа-фетопротеин.

По результатам пренатального скрининга проводится программный комплексный расчет индивидуального риска рождения ребенка с хромосомной патологией.
В третий раз скрининг проводят в 32-34 недели: оценивают состояние малыша, готовность плаценты, количество околоплодных вод, выполняется допплеровское сканирование маточно-плацентарного кровотока, КТГ (оценка сердцебиения) плода. Анализ крови делается по показаниям, если ранее были выявлены изменения (определяют ХГЧ, эстриол, плацентарный лактоген).
На результаты тестов оказывает влияние целый ряд факторов, которые необходимо учитывать при интерпретации результатов диагностики. Уровни маркеров имеют тенденцию к снижению у женщин с избыточной массой тела и тенденцию к увеличению у хрупких женщин. Уровень ХГЧ приблизительно на 10% выше, а уровень эстриола примерно на 10% ниже у женщин, забеременевших в результате ЭКО, по сравнению с женщинами, у которых беременность наступила естественным образом. Также уровни показателей маркеров возрастают при многоплодной беременности. Поэтому если анализы скрининга показывают, что имеются какие-то отклонения от нормы — не стоит паниковать. Нужно провести контрольное исследование или прибегнуть к другим, дополнительным методам обследования. Например, сегодня существует удобный метод диагностики генетического здоровья малыша во время беременности с эффективностью более 99% — анализ крови матери (неинвазивный пренатальный тест), который позволяет достоверно подтвердить или исключить патологию плода на ранних сроках беременности, не прибегая к небезопасным инвазивным процедурам. После 12 недель беременности у пациенток после ЭКО может развиться угроза прерывания беременности, связанная со слабостью шейки матки (это называется истмико-цервикальная недостаточность (ИЦН)). Основными ее причинами являются многоплодная беременность, нарушение гормонального фона, анатомические изменения со стороны шейки матки, например, после лечения эрозии шейки матки. При этом осуществляют динамический контроль за состоянием шейки матки на УЗИ и путем гинекологического осмотра. При наличии показаний выполняют хирургическую коррекцию ИЦН путем наложения швов на шейку матки. Оптимальный срок выполнения операции — 18-22 недели беременности. Возможно наложение швов на шейку матки с профилактической целью (в 14-16 недель).
До ЭКО: качественное обследование
Дополнительное обследование обычно назначается врачом-репродуктологом на основании информации о предыдущих беременностях, проведенных ранее методах лечения, о вредных привычках женщины, ее возрасте, заболеваниях, здоровье ее родных и близких.
Если у женщины ранее уже было несколько неэффективных протоколов ЭКО, либо они завершились неразвивающейся беременностью, рекомендуется:
- Исследование аутоиммунных факторов (антител к фосфолипидам в крови, антител к ХГЧ, волчаночного антикоагулянта).
- Анализ на генетическую предрасположенность к нарушению свертываемости крови или усвоения фолиевой кислоты.
Наличие таких проблем без адекватной терапии часто приводит к потере беременности на малых и поздних сроках)
Для того, чтобы предупредить развитие осложнений беременности воспалительного характера (например, внутриутробное инфицирование плода или повреждение его вирусной инфекцией) важно перед программой ЭКО пройти обследование на токсоплазмоз, краснуху, цитомегаловирус, герпес, чтобы по необходимости провести все лечение до наступления беременности.. Повысить вероятность благополучного исхода беременности может помочь преимплантационная генетическая диагностика эмбрионов в программе ЭКО, которая позволяет исключить из переноса эмбрионы, имеющие хромосомные аномалии
Современные методики позволяют производить исследование эмбрионов по всем хромосомам, что, по статистике, дает лучшие результаты эффективности ЭКО и помогают решить проблему невынашивания беременности.
Повысить вероятность благополучного исхода беременности может помочь преимплантационная генетическая диагностика эмбрионов в программе ЭКО, которая позволяет исключить из переноса эмбрионы, имеющие хромосомные аномалии. Современные методики позволяют производить исследование эмбрионов по всем хромосомам, что, по статистике, дает лучшие результаты эффективности ЭКО и помогают решить проблему невынашивания беременности.
ЭКО: основные этапы процедуры
Репродуктологи знают, что беременность без труб – случай крайне редкий. При таком состоянии зачать ребенка поможет исключительно метод экстракорпорального оплодотворения.
ЭКО – это современная репродуктивная технология, благодаря которой можно забеременеть без труб. Ее суть состоит в оплодотворении яйцеклетки сперматозоидом в лабораторных условиях. Там же, в пробирке, проходят и начальные этапы развития эмбриона, после чего его переносят в полость матки. В ходе консультации специалист подробно расскажет, как делают ЭКО без маточных труб.

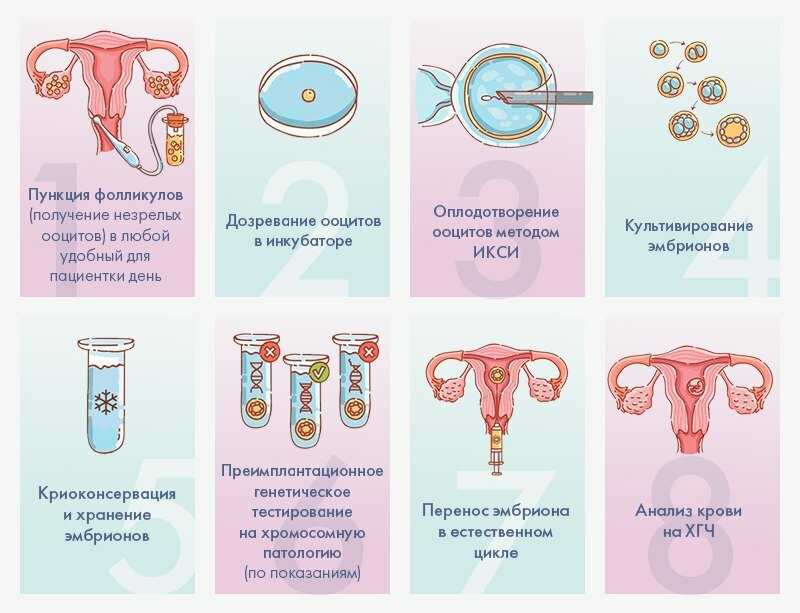
Основные этапы экстракорпорального оплодотворения:
- Обследование будущих родителей. По статистике, в 30-40% случаев в парах, которые не могут зачать ребенка, проблемы есть у обоих партнеров. Среди обязательных анализов, которые необходимо сдать будущей матери, — сдача крови на резус-фактор, TORCH-инфекции, ВИЧ и сифилис, а также гепатит В и С. Еще проводят цитологию мазков из цервикального канала, выполняют анализ на гормоны и УЗИ органов малого таза. По показаниям могут быть назначены дополнительные манипуляции (определение уровня сахара в крови, кольпоскопия, консультации узких специалистов).
- Стимуляция овуляции. Суть состоит в назначении пациентке гормональных препаратов, вызывающих созревание сразу нескольких фолликулов в яичниках.
- Забор созревших яйцеклеток. После созревания их извлекают путем пункции фолликула. Процедура проходит под контролем УЗ-аппарата.
- Оплодотворение. При ЭКО без маточных труб оно проходит по классической схеме: полученные яйцеклетки и сперматозоиды помещают в специальный инкубатор в питательный раствор, где и проходит сам процесс оплодотворения. Иногда может применяться ICSI – введение сперматозоида непосредственно в цитоплазму созревшей яйцеклетки. Спустя 16-18 часов проводится оценка эффективности оплодотворения. Если результат успешен, переходят к следующему этапу.
- Перенос эмбрионов в матку пациентки. Для повышения вероятности успеха могут предварительно провести вспомогательный хэтчинг, то есть намеренное истончение оболочки эмбриона. Перенос оплодотворенных in vitro эмбрионов при ЭКО без труб не имеет особенностей, не вызывает трудностей и проводится стандартно под контролем УЗИ.
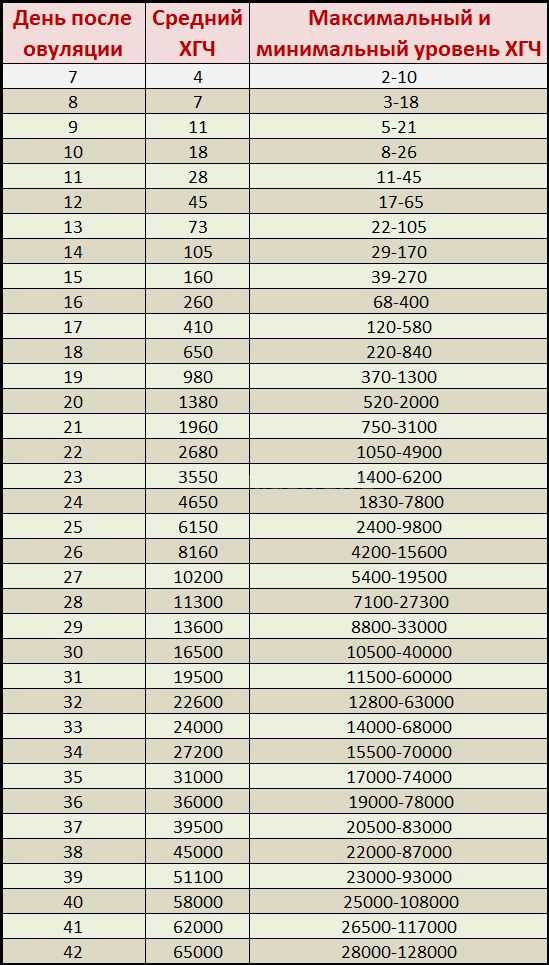
Спустя 10-14 дней после «подсадки» эмбриона проводят тест на определение количества ХГЧ в крови – хорионического гонадотропина человека, одного из гормонов, указывающих на произошедшее зачатие.
ЭКО – единственный метод, с помощью которого можно забеременеть без труб. Более того: современные технологии делают возможным материнство даже после онкологического заболевания. Если при выявлении злокачественной опухоли, до начала терапии, сдать на хранение яичниковую ткань, то в дальнейшем, на стадии ремиссии, этим материалом можно воспользоваться для зачатия.
После ЭКО: тщательное наблюдение
Существуют особенности ведения беременных после применения ЭКО.
Важный момент — так называемая поддержка, которая начинается сразу после переноса эмбрионов в матку женщины. В нее входят, как правило, несколько гормональных препаратов, препараты, препятствующие свертыванию крови (антикоагулянты), в обязательном порядке курс индивидуально подобранной витаминотерапии. В некоторых случаях в поддержку приходится добавлять препараты женских гормонов (эстрадиола), для более адекватного роста эндометрия и повышения шансов на имплантацию, в некоторых случаях необходим прием препаратов преднизолона (метипред), небходимых, чтобы загасить возможную иммунную агрессию организма; применяются усиленные дозы прогестерона, чтобы оптимизировать изменения слизистой оболочки матки и помочь ей удержать малыша.
Из витаминов для беременности особенно важна фолиевая кислота, ее дефицит может не только привести к потере плода, но и вызвать пороки его развития. Поэтому прием ее должен быть регулярный, адекватный, не менее 400 мкг в сутки.
Поддержку, назначенную после переноса, нужно отменять постепенно под контролем врача, тогда это будет безопасно. При появлении любых жалоб во время беременности, особенно если речь идет о наличии болей или кровянистых выделений из половых путей — нужно немедленно обращаться к доктору для коррекции терапии. Иногда лечение должно проводиться в условиях стационара, об этом доктор немедленно поставит Вас в известность. Учитывая возможные риски осложнений, связанных с нарушениями со стороны свертывающей системы крови после гормональной стимуляции, осуществляется регулярный контроль факторов свертываемости крови и при необходимости проводится лечение.
Бояться препаратов, которые врач назначает после переноса эмбрионов, не стоит: абсолютно все доктора в лечении своих пациентов в первую очередь руководствуются принципами «не навреди». Часто женщины пугаются, прочитав в инструкции к лекарствам о том, что они противопоказаны при беременности. Но все применяемые сегодня схемы поддержки разработаны с учетом научных данных об эффективности и безопасности тех или иных лекарств в момент имплантации эмбриона, многочисленные исследования подтвердили, что применение этих препаратов не навредит малышу при правильном индивидуальном подходе.
Через 10-14 дней после положительного анализа крови на ХГЧ нужно сделать УЗИ органов малого таза, чтобы подтвердить наличие беременности.
Как правило, с 5-6 недель акушерского срока беременности в полости матки возможно определить наличие плодного яйца с эмбрионом. При этом отмечается и его сердечная деятельность, что является признаком развивающейся беременности. После того, как было зафиксировано сердцебиение у плода, можно вставать на учет по беременности, т. е. наблюдаться в условиях женской консультации или иного лицензированного медицинского учреждения, чтобы своевременно проводить необходимое обследование, составить индивидуальный план ведения беременности.
В чем заключаются риски
Трансплантация матки – чрезвычайно сложная и ресурсоемкая операция, требующая тщательной проработки. Сначала необходимо изъять у умершей женщины матку, сопутствующие ей вены и артерии. Затем орган имплантируют.
Матка должна правильно функционировать, что в итоге приводит к менструации. Если нет осложнений, через год врач может имплантировать эмбрион, созданный путем ЭКО. Ребенок рождается с помощью кесарева сечения. Естественное родовспоможение невозможно, поскольку матка пересаживается без нервов, и родовых схваток не будет. Кроме этого, опасно подвергать таким испытаниям трансплантированный орган.
Беременность трансгендера требует гораздо большего, чем простое наличие матки для размещения плода. В организме мужчины яйцеклетка созреть не может, поэтому придется использовать донорскую. Поэтому рождённый ребёнок всё равно не будет родным по крови.
Для имплантации зародыша и поддержки плода во время беременности трансгендеру понадобится поддерживать уровень гормонов. Специалисты по репродукции утверждают, что такой прорыв теоретически возможен, но это не легкий путь.
Мужчине также придётся сформировать полноценное влагалище, соединённое с маткой, чтобы врач мог получить к ней доступ. Через него также будет отекать кровь и послеродовые выделения. Но это проблема решается, поскольку современная пластика позволяет сформировать половые пути, т.е. сделать влагалище. Остаётся только отработать методику присоединения искусственного влагалища к матке. Для этого можно использовать кожу и слизистые полового члена и мошонки. При соблюдении всех этих условий эмбрион может быть имплантирован.
После пересадки зародыша под воздействием гормонов у женщины-трансвестита в пересаженной матке сформируется плацента, и ребенок начнет развиваться. После родов нужно будет опять колоть гормоны, чтобы организм начал вырабатывать молоко. Тогда родитель сможет кормить малыша грудью.
Почему беременность после ЭКО требует повышенного внимания?
Беременность после ЭКО имеет свои специфические моменты. В первую очередь, они связаны с причинами, по которым женщине пришлось прибегнуть к этой процедуре для того, чтобы стать мамой:
- Клеточный фактор (возраст женщины старше 35 лет, малое количество яйцеклеток) — в этом случае у женщины как правило уже бывают какие-то «болячки» (давление, «почки», «вены», «спина», мигрени и т. д.), которые во время беременности активируются и мешают ее нормальному течению. Так, например, при склонности к повышенному давлению (гипертонической болезни) или заболеваниях почек у женщин существенно возрастает риск развития во время беременности такого ее осложнения, как ГЕСТОЗ — (повышение артериального давления, отеков на ногах, нарушения работы почек (выделения белка с мочой). В тяжелых случаях гестоз может привести к преждевременной отслойке плаценты, кровотечению и необходимости экстренного кесарева сечения независимо от срока беременности, поэтому шутить с этим нельзя.
- Мужской фактор (неудовлетворительное качество спермы, требующее ее специальной обработки, выбора сперматозоида для оплодотворения клетки, а иногда — операции, чтобы получить сперматозоиды из яичек). Этот фактор повышает риск формирования эмбриона с генетическими мутациями, в результате которых он может остановится в развитии на ранних сроках беременности.
- Аутоиммунный фактор (по-простому — аллергическая реакция организма на клетки эмбриона или несовместимость с партнером, когда женский организм вырабатывает агрессивные антитела против клеток супруга). Это один из самых сложных факторов невынашивания беременности. Его труднее всего преодолеть, требуется лечение гормональными препаратами, иммунокорректорами, сеансами плазмафереза.
- Нарушение проходимости маточных труб (возможно даже у молодой, в остальном здоровой пары). В такой ситуации повышен риск гиперстимуляции яичников в программе ЭКО, при которой вырабатывается непривычно большое и поэтому агрессивное для организма женщины количество гормонов. Они, в свою очередь, вызывают серьезные нарушения в работе других органов и систем — могут привести к выпоту жидкости из сосудистого русла в брюшную, а в тяжелых случаях — плевральную полость и даже в сердечную сумку, нарушить работу сердечно-сосудистой системы, почек и т. д. В перспективе, при прогрессировании беременности, особенно если эта беременность многоплодная, эти риски возрастают, и такие женщины требуют особого внимания и комплексной терапии в условиях стационара.
- Многоплодная беременность (двойня, редко — тройня) частая ситуация после ЭКО, достаточно непростая для матери, все риски и проблемы в этом случае возрастают в два и более раз. Особенно это касается риска невынашивания беременности, преждевременных родов, и таких проблем, как гестоз. Но все это вовсе не значит, что нужно впадать в уныние, паниковать, нервничать, перелопачивать тонны малопонятной и от этого еще более страшной литературы, бояться выпить любую таблетку, особенно гормоны и замирать на кровати, сложив руки на груди на весь период беременности, чтобы, не дай Бог, лишний раз не пошевелиться, и не спровоцировать «чего-либо такого». Можно понять женщин, которые уже однажды сталкивались с проблемами невынашивания беременности после ЭКО, и их действительно пугает все, что происходит в их организме после зачатия. Нагрубание молочных желез — плохо, отсутствие нагрубания — еще хуже, боли «как перед менструацией» — все пропало, «ничего не болит» — значит все идет не так… Но хочется все-таки всех успокоить — не так все страшно, как это можно себе представить.
Сохранить и благополучно доносить «экошную» беременность поможет правильное обследование, проведенное до протокола ЭКО, и адекватное выполнение рекомендаций врача после программы.
Подготовительный этап
Перед переносом эмбрионов женщина проходит тщательное обследование. Если обнаружатся заболевания или патологии, назначается обязательная терапия, которая также направлена на нормализацию гормонального фона.
Сами эмбрионы готовятся к имплантации разными способами:
- Витрификация, или замораживание. Этот метод предполагает обработку жидким азотом. 30 % оплодотворенных клеток погибают, оставшиеся продолжают развиваться.
- Вспомогательный хэтчинг. В этом случае на оболочку эмбриона оказывается химическое или механическое воздействие, из-за которого она ослабевает. Итог подобных манипуляций — более легкий выход плодного яйца и его закрепление на стенках матки.

Как переносят эмбрионы при ЭКО?
Чтобы процесс имплантации прошел гладко, необходимо подготовить и эндометрий. Пациентке назначают специальные лекарственные препараты. Под их воздействием слизистая оболочка матки становится более толстой и рыхлой, количество кровеносных сосудов увеличивается, и в тканях накапливаются питательные вещества, которые нужны для нормального роста плода.
Неожиданное последствие научного открытия
Исследованием заинтересовались мужчины-трансгендеры, решившие стать полноценными женщинами. Некоторые даже не хотели проводить операцию по смене пола, чтобы позже пересадить вместе с половыми органами и матку. Задавали вопрос о трансплантации матки и возможности в последующем родить детей примерно 5% мужчин.
Хотя это похоже на фантастику, современная медицина теоретически может дать возможность мужчине, ставшему женщиной после операции на половых органах, испытать радость материнства. Пересаживать матку врачи уже научились. Осталось только обеспечить гормональный уровень, который необходим для вынашивания, и отработать методику. Такое в принципе тоже возможно.
Но пока имеются только теоретические выкладки, поэтому детей от трансгендеров придется ждать достаточно долго – технология не отработана ещё даже на животных, не говоря уже о людях. Но теоретическая возможность такого вмешательства существует, поэтому его нельзя сбрасывать со счетов.
 Возможна ли беременность у женщины трансгердера
Возможна ли беременность у женщины трансгердера
Имплантация
Пересадка оплодотворенных яйцеклеток проходит под контролем УЗИ и длится не более 10 минут. Необходимо помнить, что процедура — это еще не беременность. О ней можно говорить, если эмбрионы закрепятся на стенках матки. Дальше они будут развиваться так же, как при естественном зачатии. За «новыми жителями» матки ведется постоянное наблюдение: будущей маме необходимо сдавать кровь на ХГЧ, причем делать это следует в определенные дни: 1, 7 и 14 день после процедуры. 14-ый день является очень важным — по результатам анализов на ХГЧ можно говорить об успехе ЭКО.

Как приживается эмбрион после подсадки?
Если беременность протекает без осложнений, женщина чувствует себя хорошо, то ей не нужен постоянный врачебный контроль. Походы к доктору совершаются, как и при обычном «интересном положении».
Причины гибели эмбрионов
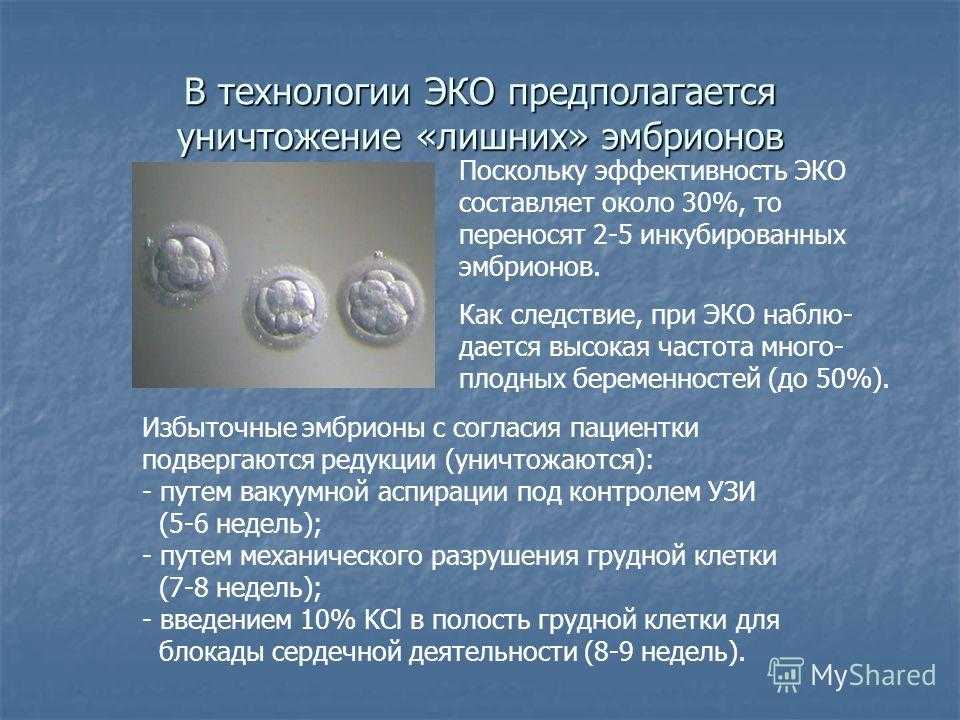
Специалисты не могут дать однозначного объяснения, почему приживления плодных яиц не происходит. Иногда это случается из-за хромосомных аномалий или неоптимальной среды развития, неспособности генома эмбриона активироваться или митохондриальных дефектов. Именно по этой причине, определяя, сколько яйцеклеток подсаживать при ЭКО, останавливаются на двух и более — это повышает шансы на долгожданную беременность. Вместе с этим увеличивается и вероятность, что родится не один, а два или три ребенка. Если все эмбрионы погибают, комиссия специалистов, оценив случай, даст пациентке рекомендации по дальнейшему лечению.

Удачное ЭКО помогает отчаявшимся парам
ЭКО дает порой отчаявшейся паре надежду на появление ребенка. Да, существует риск, что пересаженные эмбрионы не приживутся, но и шансы забеременеть тоже высоки. Главное — следовать предписаниям врача, сдавать анализы и ходить в женскую консультацию, а при появлении тревожных симптомов безотлагательно обращаться за медицинской помощью.
Преимущества проведения ЭКО в медицинском центре Medical Plaza
Медицинский центр Medical Plaza – член Украинской Ассоциации Репродуктивной Медицины. Если вы столкнулись с проблемой трубного бесплодия, приглашаем на консультацию в наш центр. Врач-репродуктолог подробно расскажет, как забеременеть, если удалены обе трубы или диагностирована их непроходимость. Вы узнаете, что ЭКО в данном случае – единственный шанс на материнство, и воспользоваться им нужно правильно.

Наш медицинский центр может предложить:
- Современную многофункциональную аппаратуру для диагностических мероприятий и процедур искусственного оплодотворения.
- Услуги опытных репродуктологов и эмбрионологов.
- Высокий уровень эффективности программ ЭКО, которые не уступают аналогичным программам клиник в США и странах Европы.
- Возможность приступить к выполнению протоколов ЭКО сразу же, без очереди и долгого ожидания.
- Абсолютную анонимность. Вся информация, которая связана с нашими пациентами, хранится строго конфиденциально.
- Прозрачную стоимость лечения. Мы не требуем дополнительных оплат: все расходы, связанные с проведением экстракорпорального оплодотворения, озвучиваются сразу.
Помните, беременность без маточных труб естественным путем – это не только большая редкость, но и высокая степень угрозы для здоровья женщины. Трубное бесплодие требует деликатного подхода в вопросах лечения. Если вас интересует, можно ли родить без труб, проконсультируйтесь с профессиональными репродуктологами нашего медицинского центра. Мы поможем вам обрести долгожданное счастье родительства!