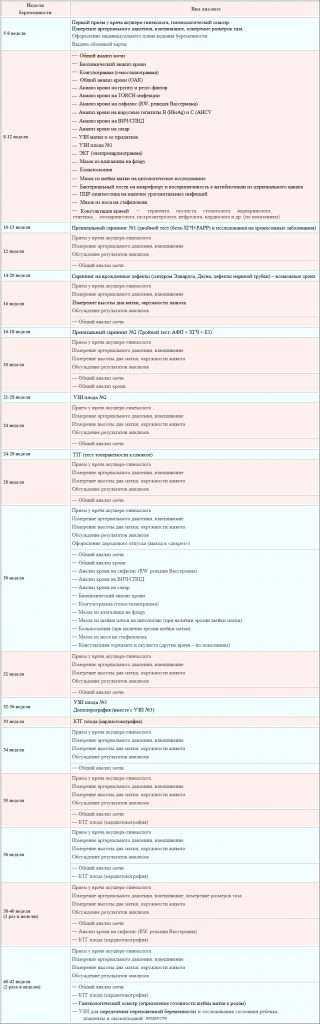
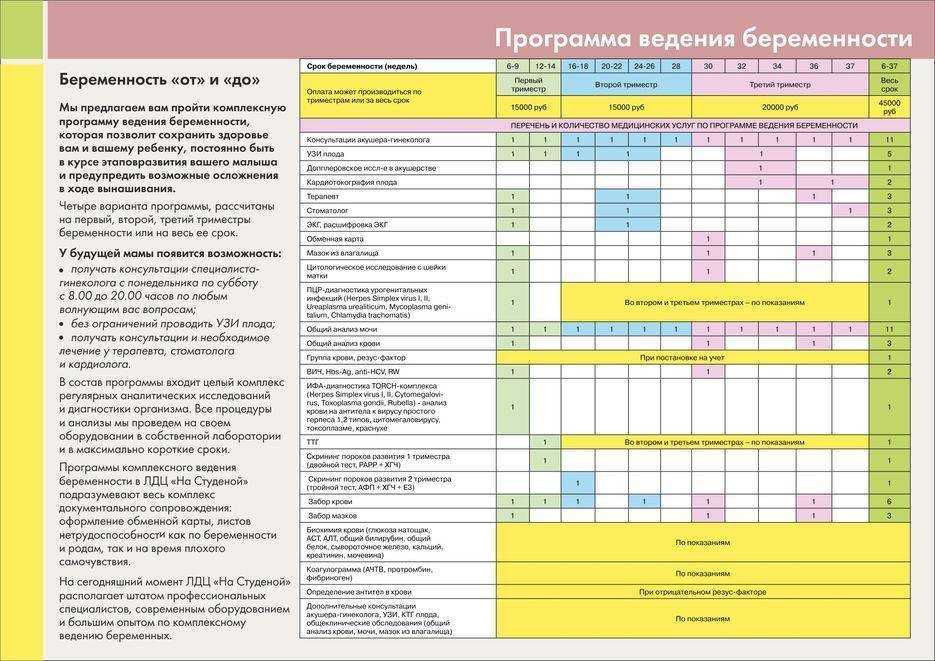
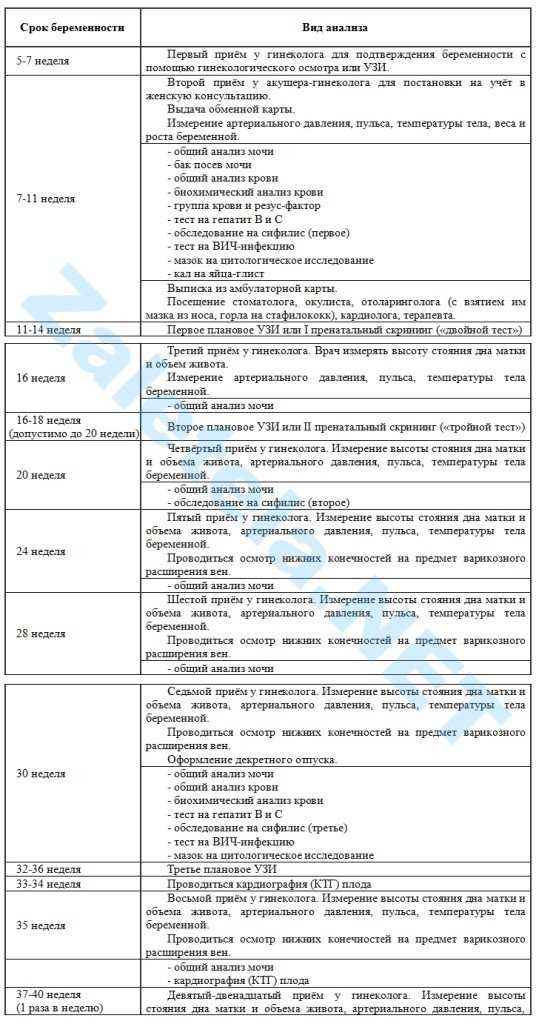
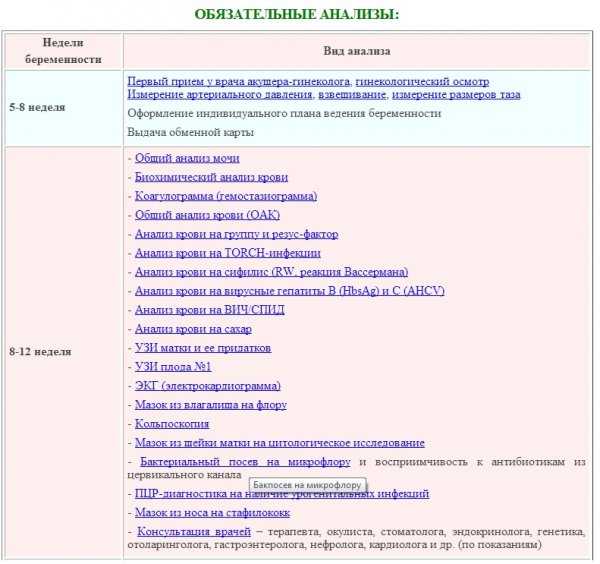
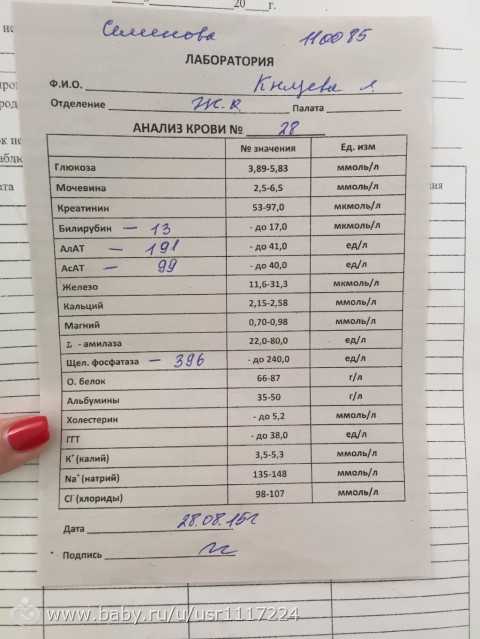
Осмотры врачами
|
Специалисты |
Кратность |
Для чего |
|
Акушер-гинеколог |
Не менее 7 раз в течение всей беременности. |
Осмотр с проведением измерений, оценка течения беременности, оценка состояния плода и здоровья беременной. |
|
Терапевт |
Первый раз — при постановке на учет, второй — в II или III триместрах. |
Определяет состояние здоровья матери и наличие у неё хронических заболеваний. При необходимости назначает лечение. |
|
Стоматолог |
Первый раз — при постановке на учёт, второй — во II или III триместрах. |
Осмотр, лечение кариозных зубов и воспаленных дёсен. |
|
ЛОР |
Один раз при постановке на учёт, далее — по необходимости |
Осмотр, лечение заболеваний ЛОР-органов. |
|
Окулист |
Не позднее 10 дней после первого обращения в ЖК. При хорошем зрении — один раз, отклонениях — чаще. |
При изменениях со стороны глаз врач может принять решение о проведении операции кесарева сечения. |
* осмотр эндокринолога необязателен, но рекомендуется;
* консультация генетика — по показаниям, подробнее — https://www.u-mama.ru/read/waiting/pregnancy/2055.html
* посещение других специалистов — по необходимости при наличии проблем со здоровьем.
|
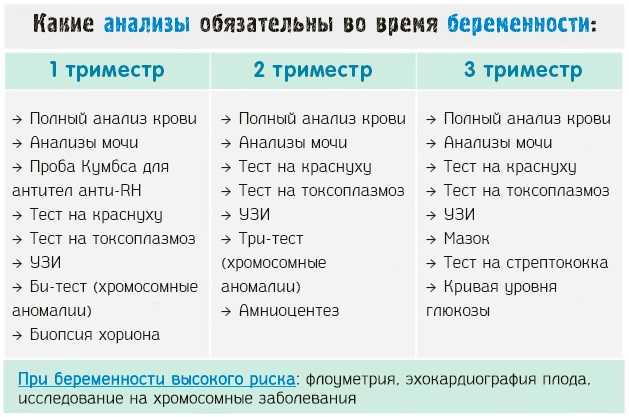
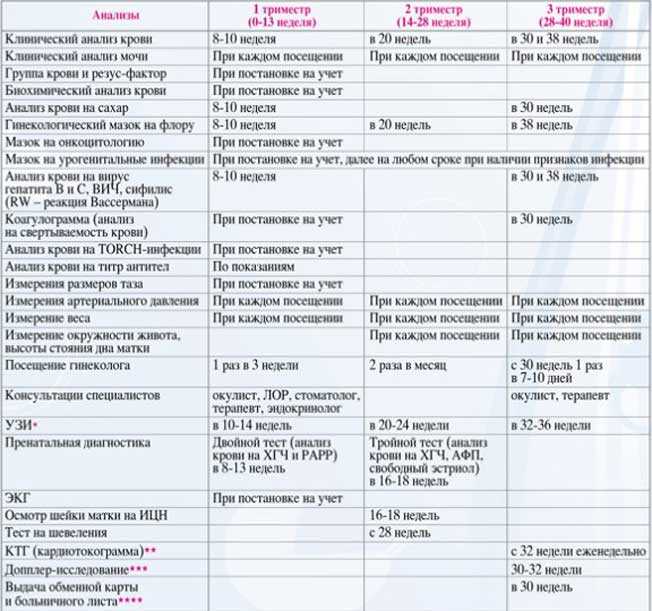
Становясь на учет у гинеколога, кроме стандартного объема исследований, вы получаете направления для посещения и врачей других специальностей. Подробнее о специалистах читайте далее. |
Вес и беременность
За счёт массы плода, околоплодных вод и плаценты за 9 месяцев при одноплодной беременности женщина набирает около 10-12 кг, двуплодной — 16-21 кг. Точный расчёт веса по неделям беременности проводит акушер-гинеколог при каждом посещении женщиной ЖК.
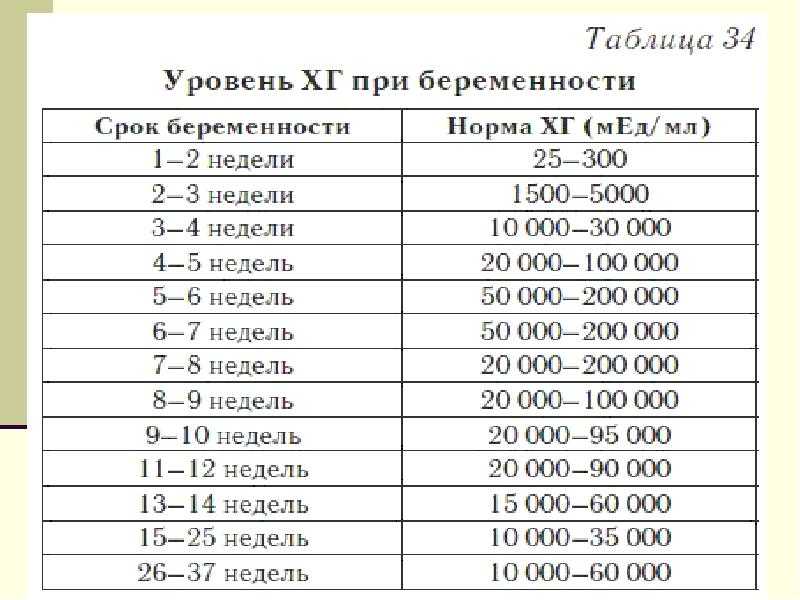
ВИЧ и беременность
Исследование на антитела к ВИЧ проводится: первый раз — при постановке на учет, при отрицательном результате повторно — в 28-30 недель. Женщинам из группы риска — в 36 недель.
При положительном ВИЧ-статусе женщину наблюдает акушер-гинеколог в ЖК по месту жительства и инфекционист территориального Центра по профилактике и борьбе со СПИДом. Решается вопрос об антиретровирусном лечении. Подробнее — https://www.u-mama.ru/read/waiting/7658.html
Резус-конфликт
Развивается, когда мама Rh–, а малыш Rh+ (резус наследуется от папы). Иммунная система мамы начинает вырабатывать А/Т, проникающие через плаценту и разрушающие клетки крови малыша.
Для диагностики в крови беременной определяются титры А/Т: до1:4 включительно — норма, 1:64, 1:128 и более — резус-конфликт.
Как часто выполняется исследование?
* При первой беременности: с 18-20 и до 30 недели —1 раз в месяц, с 30 до 36 недели — 2 раза в месяц, с 36 недели и до родов — 1 раз в неделю.
* При повторных беременностях А/Т начинают определять с 7-8 недели. Если титр до 1:4, исследование проводится как при первой беременности, высоких титрах — один раз в 1-2 недели.
Профилактика: женщине вводится антирезусный иммуноглобулин: первый раз — на сроке 28-32 недель, второй — сразу после родов.
P.S. Приведенная информация касается течения нормальной/физиологической беременности. При проблемах со здоровьем у будущей мамы, выявлении отклонений в течение беременности или патологий у плода, составляется индивидуальный план ведения женщины.
врач-ординатор детского отделения
Важность начального периода
Притом, что первый месяц беременности достаточно трудно определить, именно он является самым важным для здоровья будущего ребенка. Именно в первый месяц происходит имплантация, от правильности которой зависит и будущее протекание беременности, и развитие плода. Идеально, если беременность планируется заранее, – тогда еще до ее наступления женщина корректирует свой образ жизни, отказывается от вредных привычек и переходит на более здоровое питание. Если же беременность оказалась неожиданностью, то при первых же, даже косвенных ее признаках следует как можно быстрее перейти на здоровый образ жизни.
Особое внимание следует уделять питанию будущей мамы. Вот что говорится на этот счет в докладе Европейского регионального бюро ВОЗ «Здоровое питание матери: лучшее начало жизни»: «Ненадлежащие условия питания матери на самых ранних этапах жизненного цикла, в период внутриутробного развития и в начале жизни могут иметь как краткосрочное, так и долгосрочное воздействие; в частности, повышать риск неинфекционных заболеваний и ожирения на протяжении дальнейшей жизни
Плохие условия питания до и во время беременности могут стать причиной краткосрочных и долгосрочных изменений в весоростовых параметрах, составе тела и метаболических реакциях потомства»*.
Зачем проводятся анализы при подготовке к ЭКО?

Сдача анализов – важный этап подготовки к проведению экстракорпорального оплодотворения. Целью этих мероприятий являются:
- Уточнение причин, вызвавших неспособность семейной пары или женщины (если у нее нет полового партнера) зачать ребенка. Часто она обусловлена временными нарушениями в организме, для устранения которых ЭКО не предназначено. С помощью анализов врач исключает такие факторы, а если они подтверждаются, то подбирает более традиционный способ лечения.
- Выявление возможных противопоказаний к ЭКО у одного или обоих родителей. Некоторые заболевания делают проведение этой процедуры временно или абсолютно невозможной из-за неэффективности или слишком высокого потенциального ущерба здоровью будущей матери.
- Определения шансов на успешное зачатие. Исследовав данные анализов, врач может сделать предварительное заключение о том, с какой вероятностью наступит беременность. Это поможет ему вместе с пациентами решить – целесообразно ли проводить столь сложную и дорогую процедуру ЭКО или лучше воспользоваться иными способами создать счастливую семью (суррогатное материнство, опекунство над чужим ребенком и т. д.).
- Выявление возможных рисков для ребенка. Медицинские обследования позволяют с определенной вероятностью обнаружить возможные врожденные патологии у плода, которые могут привести к его потере (выкидышу, замиранию беременности) или различным физиологическим аномалиям.
- Определить необходимый перечень вспомогательных репродуктивных технологий (ВРТ). Помимо самого ЭКО, для лечения бесплодия применяются такие методики, как принудительное введение сперматозоида в яйцеклетку (ИКСИ), удаление защитной оболочки ооцита (хэтчинг) и т. д. Эти услуги стоят достаточно дорого, поэтому с помощью анализов можно определить, стоит ли их применять или нет.
Сдача анализов перед ЭКО является медицинским стандартом, обязательным для допуска к процедуре. Без их прохождения назначать ее не будут, так как из-за отсутствия информации о здоровье пациентов существенно повышаются возможные риски, а эффективность экстракорпорального оплодотворения резко падает. Имеет значение и сложность процедуры, которая требует затрат значительных ресурсов как от самих пациентов, так и от медицинского учреждения, в котором она проводится.
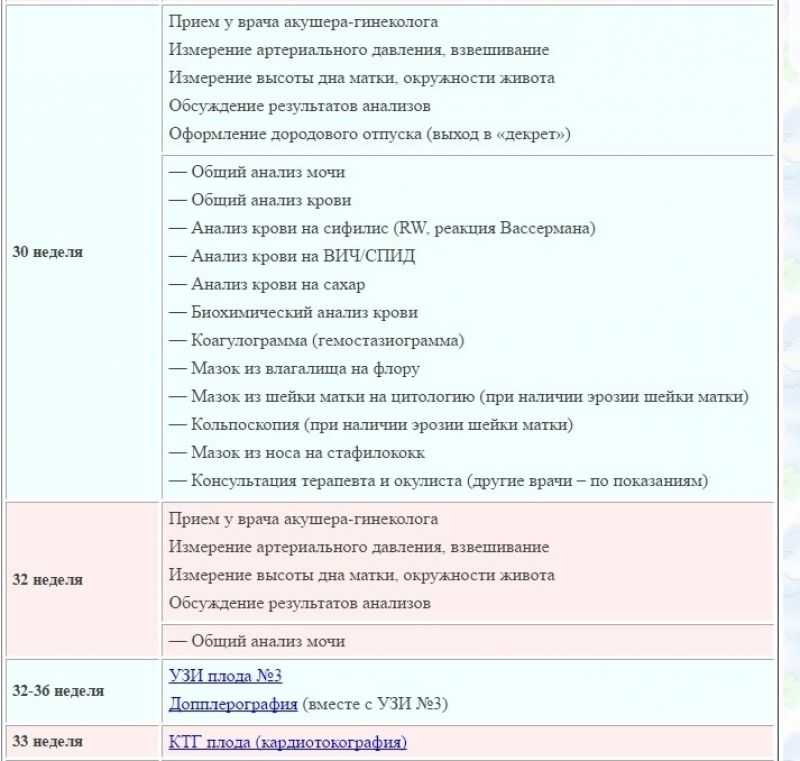
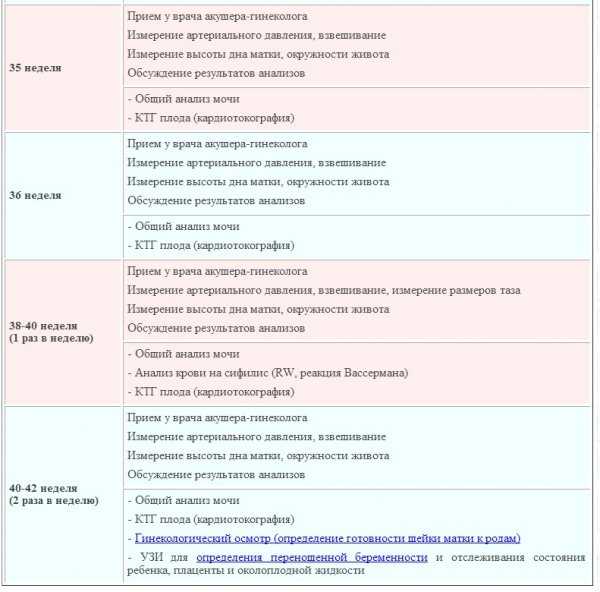
Третий триместр беременности: анализы после 28 недели
С 32 недели беременности работающие женщины имеют право уходить в декретный отпуск. Для его оформления им
понадобится посетить женскую консультацию и собрать необходимые документы. Именно на этом сроке гестации
рекомендуется пройти третье по счету и последнее при нормальном течении беременности УЗИ с доплерометрией,
которое позволяет оценить:
- состояние здоровья плода с определением патологий, которые невозможно было диагностировать в первом и
втором триместре; - рост и развитие ребенка, а также наличие задержки внутриутробного развития (если имеется);
- точное месторасположения плаценты, пуповины и малыша;
- количество околоплодных вод.
Доплерометрия дает возможность оценить кровоток по сосудам пуповины и плаценты. Для чего необходим допплер?
Все очень просто. По состоянию кровотока можно судить о качестве внутриутробного питания малыша и
предположить его гипоксию (недостаток кислорода). Кроме того, врач может дополнительно назначить
кардиотокографию.
Ближе к 36 неделе беременная женщина еще раз сдает анализы крови на ВИЧ, гепатиты и сифилис, а также мазок из
влагалища и биохимический тест крови. Если все эти анализы окажутся в норме, тогда женщина может спокойно
ожидать наступления родов, посещая своего врача каждую неделю. В случае наличия отклонений по результатам
тестов, пациентку берут под контроль или госпитализируют для дальнейшего обследования и лечения
(сохранение).
Не стоит забывать, что своевременные обследования помогают предупредить развитие сложных вариантов течения
беременности и позволяют диагностировать заболевания на ранних сроках, когда они легче поддаются коррекции.
Это особенно важно в период беременности, поскольку дает возможность сохранить здоровье будущего малыша и
исключить риск осложнений у матери
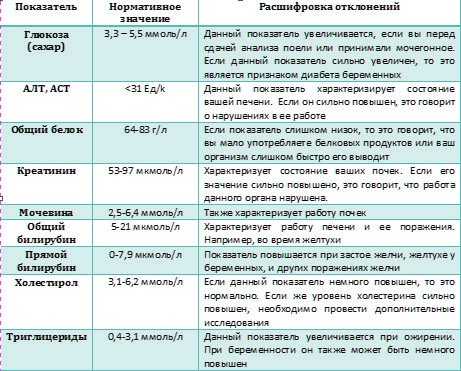
Список обязательных обследований
Даже самые современные лабораторные методы не позволяют получить максимально полную картину здоровья беременной и особенностей развития малыша. Поэтому в дополнение к ним применяются и другие направления диагностики.
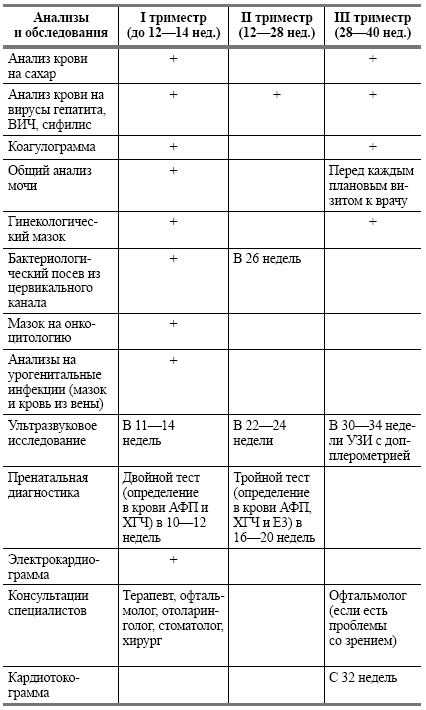
УЗИ. Ультразвуковое исследование назначается трижды: на 10-12-й, 20-22-й и 30-32-й неделях беременности. Оно помогает оценить различные аспекты развития плода, его положение, качество кровообращения в плаценте, а также выявить ряд отклонений, которые требуют медикаментозной или иной коррекции и индивидуального планирования родов.
Измерение массы тела. При постановке беременной на учет в женской консультации измеряется и фиксируется масса тела. При каждом последующем визите врач будет сравнивать предыдущие результаты с нынешними и на основании этого делать выводы о необходимости дополнительных исследований, коррекции питания и пр. Это необходимо, так как слишком быстрый или недостаточный набор веса у будущей мамы может сигнализировать как о неправильном питании, так и о развитии ряда осложнений – много- или маловодия, отеках и нарушениях работы почек и др.
Определение ВДМ. ВДМ, или высота дна матки, – это важный показатель, помогающий оценить качество протекания беременности, ее срок и некоторые критерии развития плода. Матка увеличивается в соответствии со сроком беременности: в норме – примерно на 1 см в течение каждой недели. Но если результаты измерения отклоняются более чем на 2 см, это может указывать:
- на особенности строения таза: при слишком узком матка быстрее растет вверх, а при широком – медленнее;
- неправильно установленный срок беременности;
- очень крупный либо маленький плод или многоплодную беременность;
- многоводие и др.
Аускультация плода. С помощью акушерского стетоскопа или специального портативного устройства врач может услышать сердцебиение малыша. Это исследование начинает проводиться со второй половины беременности при каждом осмотре и продолжается вплоть до родов. Это важный показатель, который дает информацию не только о сердечном ритме и частоте сокращений сердца малыша, но даже о его положении. В зависимости от того, какую позицию плод занял в матке, его сердце наиболее отчетливо звучит с левой или с правой стороны живота матери, ниже или выше пупка. А если малышей двое или трое, то их сердцебиения прослушиваются в разных отделах матки.
Ведение беременности и родов при положительных анализах
Сифилис
При получении положительных результатов анализов на сифилис, обязательно решается вопрос о давности перенесенного сифилиса, либо его наличия в данный момент. Если сифилис был пролечен достаточно давно, но анализы по-прежнему остаются положительными, проводится профилактическое лечение антибиотиками в сроке 20-24 недели беременности, а ребенок после рождения обязательно проверяется на наличие врожденного сифилиса. В таких ситуациях, при разрешении врача-венеролога роды могут вестись в обычных роддомах.
В случае подтвержденного заболевания сифилисом во время беременности женщина в обязательном порядке госпитализируется в специализированный кожно-венерологический стационар для проведения антибактериального лечения. Для лечения чаще используют антибиотики пенициллиновой группы – Пенициллин, бициллин, экстенциллин или эритромицин и цефтриаксон (при непереносимости пенициллина). Длительность лечения зависит от стадии заболевания — при первичном сифилисе лечение продолжается несколько недель, при третичном – несколько лет. Всем беременным, которые проходили курс лечения во время беременности, дополнительно проводится профилактический курс антибиотиками еще в 20-24 недели. После рождения всем детям, родившимся от больных матерей, не прошедшим полные курсы лечения и профилактики, также проводят профилактический курс лечения антибиотиками.
В настоящее время не существует четких рекомендаций, в каких случаях необходимо прерывать беременность при сифилисе. Современные методы лечения сифилиса позволяют предотвратить врожденный сифилис при выявлении заболевания у матери в первую половину беременности. Если же сифилис выявлен позже 12 недель беременности, то лечение беременной является уже и лечением плода. Роды пациенток с сифилисом ведутся обязательно в специализированных родильных домах.
ВИЧ –инфекция
При выявлении ВИЧ-инфекции во время беременности женщина обязательно направляется к инфекционисту-вирусологу для решения вопроса о возможности пролонгирования беременности, поскольку беременность из-за естественного снижения иммунитета может ускорить и ухудшить течение ВИЧ-инфекции. Ведение беременности осуществляется совместно акушером-гинекологом и инфекционистом-вирусологом. Во время беременности лечение ВИЧ-инфекции проводится Зидовудином под контролем иммунологического статуса беременной женщины. Этот препарат проникает через плаценту и снижает вероятность заражения плода в 3 раза. Роды ВИЧ-инфицированных женщин ведутся в специализированных роддомах. Если во время беременности противовирусная терапия проводилась, роды ведутся через естественные родовые пути, при отсутствии терапии во время беременности показано кесарево сечение для снижения риска инфицирования малыша. Грудное вскармливание ВИЧ-инфицированным женщинам противопоказано, поскольку очень часто инфицирование ребенка ВИЧ происходит именно через грудное молоко.
Гепатиты В и С